がん患者様のためのお役立ちブログ


大腸がんの転移とは? 血行性転移やリンパ節転移について詳しく解説
「大腸がんが転移するとどうなるのか?」
そんな不安を抱えている方も多いでしょう。
大腸がんは進行すると、血液やリンパの流れに乗って他の臓器へ転移することがあります。
特に肝臓や肺への転移が多く、腹膜やリンパ節に広がるケースも少なくありません。
転移の有無はステージにも関係し、治療方針や患者さまの生活に大きな影響を与えます。
しかし、近年では手術や抗がん剤、分子標的薬など治療の選択肢が増え、転移があっても長期生存が可能なケースもあります。
今回の記事では、大腸がんの転移の特徴や転移しやすい部位、治療法について詳しく解説します。
【がんの治療の選択肢としておすすめする「6種複合免疫療法」】
副作用が少なく、他の治療と併用できる!
6種複合免疫療法は、患者さま自身の免疫細胞を一度体外へ取り出し、活性化・増殖させて体内へ戻すことで、がんと闘う力を高める免疫療法です。
治療法は採血と点滴だけの通院治療です。
6種複合免疫療法をおすすめする理由
- がん3大療法との併用が可能で、ほぼ全てのがんに対応する
- 副作用が少ないため、体への負担も小さい治療法である
- 入院が必要ないため、患者さまの生活のリズムを変えることなく治療を行うことができる
がん治療の選択肢の一つとして、6種複合免疫療法もぜひご検討ください。
INDEX
大腸がんの転移の特徴と転移先
大腸がんの転移では、特に「血行性転移」が起こりやすく、肝臓や肺への転移が多いのが特徴です。さらに、がん細胞が直接腹腔内に広がる「腹膜播種」や、リンパ液の流れを介した「リンパ節転移」が生じることもあります。
| 転移先 | 特徴 |
| 肝臓 | 大腸からの血流は門脈を通じて肝臓に送られるため、最も転移しやすい |
| 肺 | 血行性転移により、肝臓に次いで転移が多く見られる |
| 腹膜 | がん細胞が腹腔内に広がり、腹膜播種を引き起こす |
| リンパ節 | 腸周囲のリンパ節や遠隔リンパ節にがん細胞が広がる |
大腸がんの転移とステージ
リンパ節への転移はステージ3、血液の流れに乗った遠隔臓器への転移や腹膜播種がある場合はステージ4と診断されます。
大腸がんのリンパ節転移とステージ3
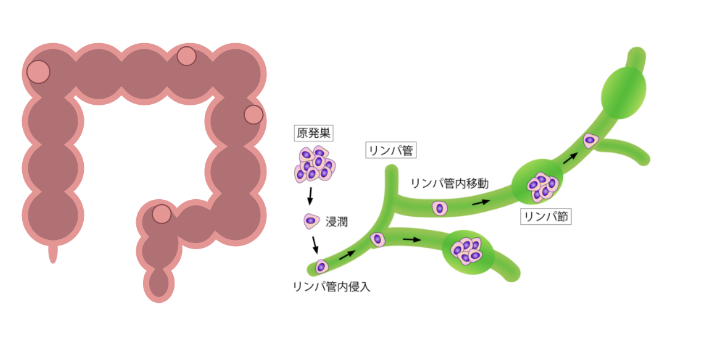
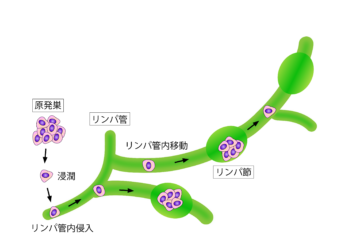
大腸がんが進行すると、がん細胞がリンパ液の流れに乗り、周囲のリンパ節へ転移することがあります。
これはがんの転移経路の一つであり、リンパ行性転移と呼ばれます。その結果として、リンパ節転移が起こります。
このリンパ節転移が確認されると、病期(ステージ)はステージ3に分類されます。
ステージ3は、がんが大腸の壁を超えて広がっているものの、遠隔転移(肝臓や肺などの他臓器への転移)がない状態です。
ステージ3は、リンパ節転移の数によってさらに分類されます。
| ステージ | 転移の範囲 | 特徴 |
| ステージ3A | 1~3個のリンパ節転移、またはがんが粘膜下層にとどまりリンパ節転移がある | 比較的早期の段階 |
| ステージ3B | 4個以上のリンパ節転移、またはがんが漿膜(外膜)を超えて広がりリンパ節転移がある | 進行度が高い |
| ステージ3C | 4個以上のリンパ節転移かつがんが隣接臓器まで広がっている | より高度な進行がん |
治療は手術と術後の化学療法(抗がん剤)が基本となります。リンパ節転移がある場合、がん細胞が全身へ転移するリスクがあるため、再発防止のための補助化学療法が推奨されます。
大腸がんの血行性転移とステージ4
がん細胞が血液の流れに乗り、遠隔の臓器へ転移する血行性転移では、大腸がんはステージ4に分類されます。血行性転移は、特に肝臓や肺に転移しやすいのが特徴です。
主な転移先と特徴は以下の通りです。
| 転移先 | 特徴 |
| 肝臓 | 大腸の血液は門脈を通じて肝臓に流れるため、最も転移しやすい |
| 肺 | 肝転移の次に多く、血流の流れに乗ってがん細胞が運ばれる |
| 骨 | 比較的まれだが、進行すると、痛みや骨折の原因となる可能性がある |
| 脳 | さらに進行すると、神経症状を引き起こすこともある |
ステージ4の治療は、基本的に抗がん剤や分子標的薬を用いた全身治療が中心です。しかし、転移の範囲が限られている場合には、手術による転移巣の切除が可能となるケースもあります。近年では、治療法の進歩により、適切な治療を受けることで長く日常生活を維持することも可能になっています。
大腸がんの腹膜播種とステージ4
大腸がんが進行すると、がん細胞が腹腔内にこぼれ落ち、腹膜全体に広がる腹膜播種を引き起こすことがあります。これはステージ4に分類され、大腸がんの遠隔転移の一つとして非常に治療が難しい状態です。腹膜播種は、がん細胞が腹膜に付着して増殖し、腹水の貯留や腸閉塞(イレウス)を引き起こすことが特徴です。
| 項目 | 内容 |
| 発生メカニズム | がん細胞が腹腔内に散らばり、腹膜に定着して増殖 |
| 主要な症状 | 腹部膨満感、腹水貯留、腸閉塞による食欲不振や嘔吐 |
| 診断方法 | CT、MRI、PET-CT、腹水細胞診、腹腔鏡検査 |
| 予後 | 治療が難しく、生存率は低め |
治療の中心は化学療法(抗がん剤)ですが、症状の緩和を目的とした腹水の除去や栄養管理も重要になります。一部の患者さまには腹膜切除と腹腔内化学療法が行われることもあります。
転移した大腸がんと生存率
大腸がんが転移すると、治療の難易度が上がり、生存率にも大きな影響を与えます。特に、転移の部位や範囲によって予後が異なります。
一般的な5年生存率の目安は以下の通りです。
| 病期(ステージ) | 転移の有無 | 5年生存率の目安 |
| ステージ3 | リンパ節転移のみ | 約60% |
| ステージ4 | 遠隔転移(肝・肺・腹膜など)あり | 約10~20% |
肝臓や肺への転移が限られた範囲にとどまる場合、手術で完全切除できれば5年生存率は40~50%程度まで向上すると報告されています。
また、近年では抗がん剤や分子標的薬の進歩により、転移があっても長く日常生活を維持することが可能なケースが増えています。
大腸がんの再発
大腸がんは治療後に再発する可能性があり、特に進行がんでは注意が必要です。
再発は、手術でがんを取り切れなかった場合や、微小ながん細胞が体内に残っていた場合に起こります。
再発の多くは術後2~3年以内に見られますが、それ以降に発生することもあります。
主な再発のパターンは以下の通りです。
| 再発の種類 | 特徴 |
| 局所再発 | 手術部位やその周囲にがんが再発する |
| リンパ節再発 | リンパ節にがん細胞が広がり、再発する |
| 肝転移 | 血液を介して肝臓に再発することが多い |
| 肺転移 | 肝臓に次いで多く、血行性転移で発生 |
| 腹膜播種 | がん細胞が腹腔内に広がり、腹膜に再発 |
再発を防ぐためには、手術後の定期的な検査や経過観察が重要です。
また、補助療法として抗がん剤や分子標的薬が使用されることもあります。
再発が確認された場合でも、手術や薬物療法などの進歩により、昔と比べて治療の選択肢は大きく広がっています。
転移した大腸がんの治療法
一般的に、外科手術が可能な場合は転移巣の切除が検討され、手術が難しい場合は抗がん剤や分子標的薬を中心とした薬物療法が行われます。
それぞれの治療法の特徴について、詳しく見ていきます。
手術療法
転移を伴う大腸がんでも、条件が整えば外科手術による治療が可能です。
特に、転移が限られた範囲にとどまっている場合は、がんを完全に切除することで根治を目指せる可能性があります。
手術が適応となる主なケースは以下の通りです。
| 転移の部位 | 手術の適応条件 |
| 肝転移 | 転移の数が限られており、肝臓の機能が維持できる場合 |
| 肺転移 | 手術で完全に切除できる範囲にとどまる場合 |
| 局所再発 | 他の臓器への広がりがなく、切除可能な場合 |
肝臓や肺への転移に対しては、外科的切除が可能なケースでは積極的に手術が行われます。また、術前に抗がん剤治療を行い、腫瘍を縮小させてから切除する「コンバージョン手術」が選択されることもあります。
転移が広範囲に及んでいる場合は手術単独ではなく、薬物療法と組み合わせた治療が必要となります。
放射線療法
転移した大腸がんに対する放射線療法は、主に症状の緩和や局所制御を目的として行われます。
大腸がんは放射線の効果が限定的とされることが多いですが、特定の転移部位に対しては有効なケースもあります。
特に、骨転移による痛みの緩和や、脳転移のコントロールに放射線が用いられることが一般的です。
放射線療法が適応となる主なケースは以下の通りです。
| 転移の部位 | 放射線療法の目的 |
| 骨転移 | 痛みの軽減、骨折リスクの低減 |
| 脳転移 | 腫瘍の縮小による神経症状の改善 |
| 局所再発 | 腫瘍の増大抑制、症状の緩和 |
また、近年では「定位放射線治療(SBRT)」や「重粒子線治療」といった高精度な放射線技術が進歩し、肺や肝臓の転移にも適用される場合があります。
これらはピンポイントでがん細胞を狙い、副作用を抑えながら治療できるのが特徴です。適応は限られますが、手術が難しい患者さまにとって有効な選択肢となることがあります。
化学療法
転移を伴う大腸がんでは、化学療法(抗がん剤治療)が治療の中心となります。
特に、手術が適応とならない場合や、複数の臓器に転移が広がっている場合に用いられます。
化学療法はがん細胞の増殖を抑え、病状の進行を遅らせることを目的とします。また、術前に腫瘍を縮小させる「コンバージョン治療」として行われることもあります。
代表的な化学療法の種類は以下の通りです。
| 治療の種類 | 特徴 |
| 5-FU(フルオロウラシル)+レボホリナート | 大腸がんの標準治療として広く使用される |
| FOLFIRI(イリノテカン併用) | 進行・転移性大腸がんに効果がある |
| FOLFOX(オキサリプラチン併用) | 肝転移のある場合にも使用される |
| 分子標的薬(ベバシズマブ、セツキシマブなど) | がんの増殖を抑制する新しい治療法 |
化学療法は、がんの進行を抑えながら生活の質(QOL)を維持することを目的とする場合もあります。
ただし副作用が強く出るケースもあり、患者さまの体調や効果を見ながら治療方針を調整することが求められます。
免疫療法

免疫療法は、体の免疫機能を活性化させてがん細胞を攻撃する治療法です。
転移を伴う大腸がんでは、特定の遺伝的特徴を持つ患者さまに対して有効とされる免疫チェックポイント阻害薬が用いられることがあります。
特にマイクロサテライト不安定性(MSI-High)を持つ大腸がんでは、免疫療法が効果を示すことが知られています。
主な免疫療法の種類と特徴は以下の通りです。
| 治療法 | 特徴 |
| 免疫チェックポイント阻害薬(PD-1/PD-L1阻害薬) | 免疫細胞の働きを抑制するブレーキを解除し、がん細胞を攻撃しやすくする |
| 樹状細胞ワクチン療法 | 樹状細胞を活性化し、がん細胞を攻撃する免疫反応を強化する |
| T細胞療法 | 患者さま自身のT細胞を遺伝子改変して強化し、がんを攻撃させる |
免疫療法は、従来の化学療法や分子標的薬が効きにくいケースでも効果を発揮することがありますが、適応となる患者さまは限られます。
そのため、遺伝子検査を行い、免疫療法が有効かどうかを事前に確認することが重要です。
近年、免疫療法の研究が進み、より高い治療効果が目指されています。その一つの治療法が6種複合免疫療法です。
6種複合免疫療法は、がん免疫療法の1つで、私たちの体の中にある免疫細胞を一度体外へ取り出し、活性化・増殖させて体内へ戻し、がんと闘う力を増強させる療法です。
以下、免疫療法の中で特に注目の6種複合免疫療法について詳しく解説します。
副作用が少ない6種複合免疫療法
「6種複合免疫療法」の特徴を3つ紹介します。
①副作用が少なく、体への負担が小さい治療法である
患者さまご自身の免疫細胞を使用するため、抗がん剤のような強い副作用がほとんどありません。
そのため、他のがん治療で治療継続は困難と判断された場合でも、6種複合免疫療法なら治療を継続できる可能性があります。
②がん3大療法との併用が可能で、ほぼ全てのがんに対応する
がん3大療法(外科手術/化学療法/放射線治療)との併用が可能で、一部(T細胞・NK細胞・NKT細胞型白血病/T細胞・NK細胞・NKT細胞型悪性リンパ腫)を除く、ほぼ全てのがんに対応します。
また、手術後に残ったがん細胞にも対応し、がん細胞増殖の抑制、再発・転移の予防にも効果的です。
③入院が必要ないため、患者さまの生活のリズムを変えることなく治療を行うことができる
6種複合免疫療法は、採血と点滴だけの通院治療です。
そのため、入院の必要がなく、患者さまの生活のリズムを変えることなく治療を行うことができます。
6種複合免疫療法の治療効果
以下は、6回(1クール)の治療を終えた患者さまの治療効果です。
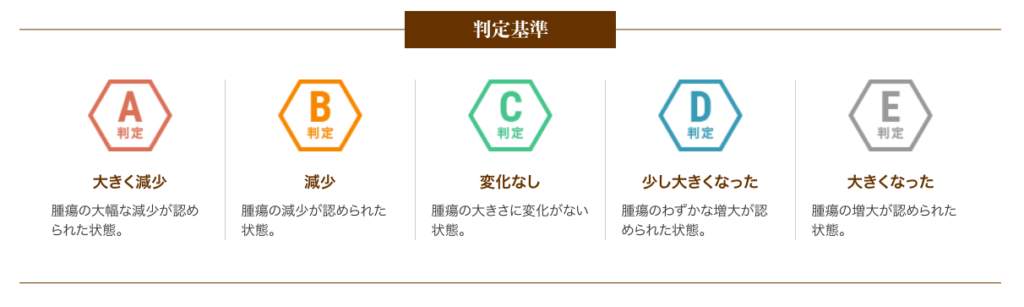

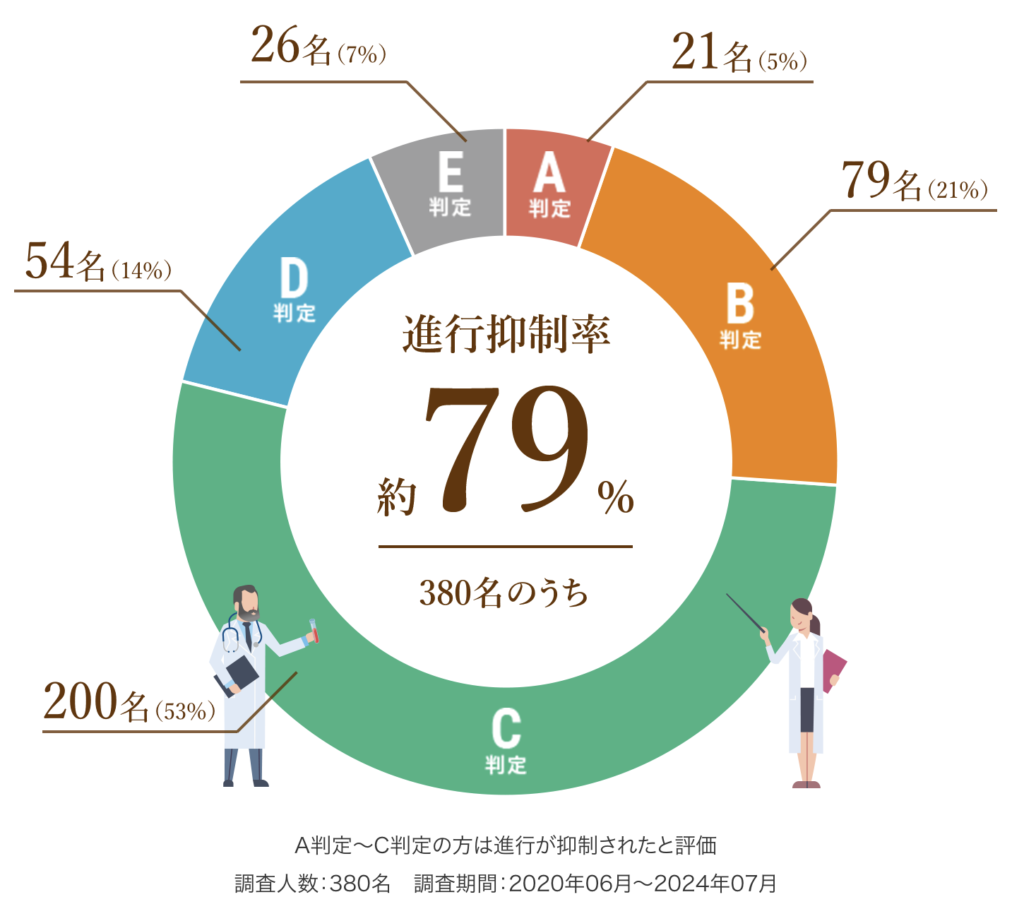
A判定〜C判定の約79%の方は腫瘍の進行が抑制されたと評価し、さらにA判定〜B判定の約26%の方は腫瘍の減少が認められた状態となりました。
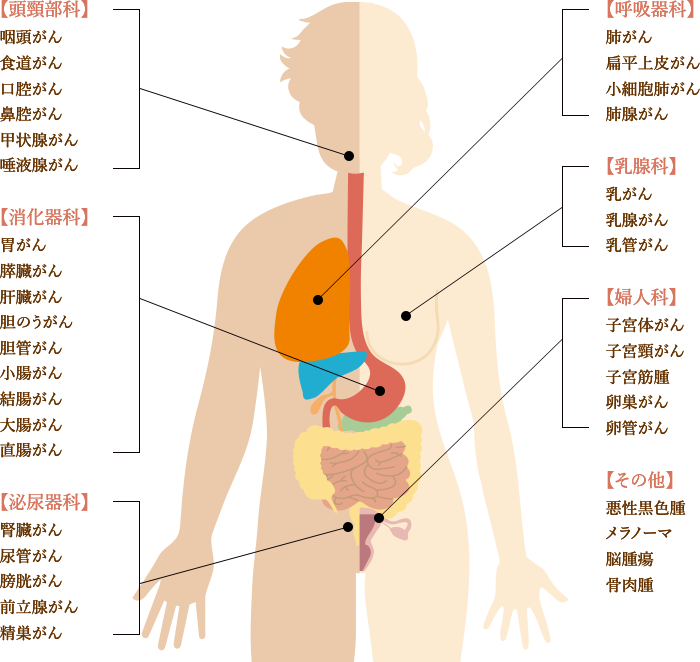
また、6種複合免疫療法の大きな特徴として、さまざまな部位のがんに対応できるという点があります。
以下、6種複合免疫療法で過去に治療したがんの一例です。ほぼ全てのがん種に対応しているため、以下に記載のないがん種や希少がんでも、治療可能です。
詳細は以下よりお問い合わせください。
お電話でのお問い合わせ
専任のスタッフが丁寧に対応いたします。
ご不明な点などございましたら、まずはお気軽にご相談ください。
0120-350-552
受付時間月曜〜金曜/09:00 - 18:00
土曜/09:00 - 13:00